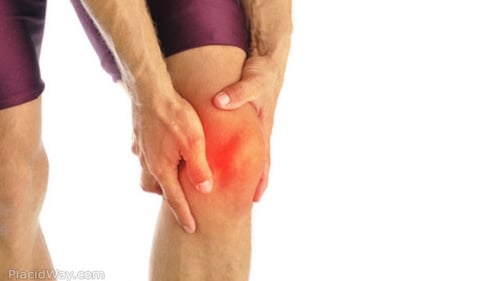
Les coureurs à pied victimes d’un syndrome de l’essuie-glace connaissent et redoutent la survenue de la douleur située à la face externe du genou qui caractérise ce syndrome. Cette douleur très importante empêche de courir et impose au coureur un retour en marchant, voire en boitant. Une fois déclenché, ce syndrome, parfois très difficile à prendre en charge sur le plan médical, peut perturber de manière exaspérante le sportif et l’empêcher d’organiser un entrainement régulier. Nous allons décrire les dernières connaissances scientifiques et médicales qui, en 2017, vont tenter permettre de prévenir et traiter un syndrome douloureux fréquent et complexe.
Un syndrome mondialement reconnu
Pour désigner cette douleur très spécifique de la course à pied, les termes sont nombreux : syndrome de l’essuie-glace, syndrome de la bandelette de Maissiat, tendinite du Tenseur du Fascia Lata (TFL), syndrome de friction ou de frottement. Il va nous falloir tous à présent accepter d’utiliser le terme international de syndrome de la bandelette ilio-tibiale. Pour ceux qui aiment lire l’anglais, le terme d’ « ilio-tibial band syndrom » tapé sur un moteur de recherche vous permettra d’accéder à une littérature passionnante et très conséquente.
Un syndrome très fréquent chez les coureurs à pied
Les différentes études qui ont cherché à connaitre la fréquence de survenue de cette blessure montrent que 7 à 10 % des coureurs à pied sont victimes de cette douleur latérale du genou. Ce syndrome est la deuxième pathologie extra-articulaire en fréquence derrière la tendinopathie du tendon d’Achille et la première cause de douleur du genou chez les sportifs pratiquant la course à pied. Si le chiffre de 10 millions de pratiquants du running en France est réel, environ un million de coureurs peuvent raconter la même histoire douloureuse et échanger sur les meilleurs traitements.
Un syndrome qui atteint tous les niveaux de pratique
Le syndrome de la bandelette ilio-tibiale serait plus fréquent chez les runners débutants qui pratiquent la course à pied depuis moins de deux ans. Sur ce plan, il existe peu d’études fiables. Mais les professionnels de santé qui suivent et soignent les coureurs atteints de ce syndrome peuvent confirmer que pratiquement tous les niveaux de pratique sont atteints. Coureurs et coureuses de niveau international peuvent être victime du syndrome de la bandelette ilio-tibiale, souffrir de cette pathologie pendant plusieurs mois et avoir une saison sportive très perturbée par cette terrible douleur externe du genou.
Des circonstances de survenue stéréotypées
Les coureurs qui consultent pour un syndrome de la bandelette ilio-tibiale décrivent tous le même mode de survenue de la douleur. Cette douleur est apparue à la suite d’un changement dans l’entrainement : allongement des distances ou durées de course, changement de surface de course, compétition inhabituelle, stage intensif, reprise trop importante après un arrêt de quelques semaines, passage du cross aux courses hors-stade, passage de la course sur route au trail, entrainement inhabituel en endurance pour un sportif de sport collectif ou un joueur de tennis, changement de chaussures.
Une douleur parfaitement expliquée sur le plan mécanique
Les sportifs qui souffrent d’un syndrome de la bandelette ilio-tibiale vont très bien décrire à partir de quel temps de course la douleur survient et les oblige à marcher. Curieusement, chez le même coureur les douleurs vont apparaitre pratiquement toujours pour le même temps de course. Les mêmes coureurs vont pouvoir préciser les sports qu’ils peuvent pratiquer sans douleur. Les sportifs adeptes des sports collectifs ou des sports de raquette ne sont victimes d’un syndrome de la bandelette ilio-tibiale que lorsqu’ils se mettent, pour différentes raisons, à pratiquer le jogging. En conclusion, c’est bien l’appui axial, unipodal et répétitif qui, à la fatigue et dans un angle situé entre 30 et 40° de flexion, est agressif pour le genou.
Une douleur mieux comprise sur le plan anatomique
Pour les anatomistes, le terme de tendinopathie ne peut être employé pour définir cette douleur latérale car l’atteinte pathologique est très différente d’une atteinte tendineuse comme c’est le cas, par exemple, dans les atteintes du tendon d’Achille. Pour cette raison le terme de « syndrome » est employé. Mais si le tendon n’est pas atteint, quelle est la structure qui souffre et fait souffrir le coureur ? Les explications anatomo-pathologiques actuelles sont les suivantes : la structure de glissement située entre la face profonde de la bandelette ilio-tibiale et le condyle osseux du fémur est riche en graisse, en vaisseaux et en nerfs. La compression répétée de cette structure de glissement en agressant le tissu vasculo-nerveux est à l’origine des phénomènes douloureux. De ce fait, les termes de friction, conflit, pathologie de l’interface sont aussi utilisés dans les revues scientifiques.
Un diagnostic clinique et radiologique
Le diagnostic clinique est simple car l’examen du genou retrouve généralement la douleur que reconnait le sportif lors de la compression de la bandelette sur le condyle dans un angle de flexion situé entre 30° et 40°. Un entrainement la veille ou le matin même de la consultation permet de sensibiliser l’examen. L’échographie devrait être prescrite systématiquement et va permettre de montrer les signes directs ou indirects d’un syndrome de la bandelette ilio-tibiale : épaississement et modifications de la face profonde de la bandelette, collection liquidienne (bursopathie, kyste ou récessus synovial), conflit ou ressaut dynamique, œdème du tissu vasculo-graisseux, hyperhémie au doppler.
Syndrome de la bandelette ou bien autres diagnostics ?
Chez un coureur à pied qui souffre d’un syndrome de la bandelette ilio-tibiale et pour qui les différents traitements sont inefficaces, il faut toujours se poser la question de la possibilité d’autres diagnostics. En effet, toutes les douleurs latérales du genou chez un coureur à pied ne sont pas des syndromes de la bandelette ilio-tibiale. D’autres pathologies mécaniques peuvent donner des douleurs qui irradient vers la face latérale du genou : atteinte du ménisque externe, tendinopathie du biceps crural, fracture de fatigue du condyle ou bien du plateau tibial, lésions cartilagineuses de l’articulation fémoro-tibiale. Le problème essentiel reste celui des syndromes rotuliens qui, comble de la difficulté, peuvent être associés avec un véritable syndrome de la bandelette ilio-tibiale. Cette association peut s’expliquer par le fait que la bandelette ilio-tibiale et l’aileron rotulien latéral sont très intriqués au plan anatomique.
Un syndrome plus fréquent chez les féminines
Une étude prospective réalisée pendant 4 années sur 400 coureuses à pied de l’Université du Delaware révèle que l’incidence de survenue de la pathologie de la bandelette ilio-tibiale est de 16 % chez les féminines. D’autres études comparatives montrent que la survenue de cette pathologie est plus fréquente chez les joggeuses (environ 10%) que chez les joggers (environ 7 %). Au niveau du genou, les principales explications biomécaniques concernant la fréquence des blessures de la coureuse à pied sont les suivantes : chez les femmes, la rotation interne de la hanche et le valgus du genou (déviation de l’axe de la jambe vers l’extérieur de l’axe de la cuisse) sont plus importants que chez les hommes lors de la course et participent à la vulnérabilité ligamentaire du genou. De plus chez les femmes, deux muscles ont une activité moindre lors de l’appui et à la réception en unipodal, les muscles abducteurs de hanche et le biceps crural.
L’axe de la course et le test de la ligne blanche
De très belles études biomécaniques nord-américaines prouvent que les runners victimes d’un syndrome de la bandelette ilio-tibiale ont tendance à courir avec une adduction trop importante des deux genoux. Les appuis ne se font plus à l’aplomb des hanches mais se situent au centre sur la même ligne (et se croisent parfois) au même titre que la démarche des mannequins. Ce type de course ne fait qu’aggraver la rotation interne du fémur et le valgus du genou. La bandelette ilio-tibiale est alors hyper sollicitée dans son rôle de limitation de la rotation interne du genou et de la jambe, ce qui explique le déclenchement du syndrome. Faites le test de la ligne blanche : si, à la course, vos pieds se situent systématiquement sur la ligne et qu’il vous est impossible d’écarter vos appuis de 5 cm, vous allez devoir repasser par la case « école de course ».
Les traitements médicaux et la rééducation
Les infiltrations locales de corticoïdes sont efficaces et légitimes mais uniquement en cas de collection liquidienne (bursopathie, kyste, récessus synovial) située entre la face profonde de la bandelette et le condyle fémoral. Dans ce cas, elles devraient toujours être réalisées sous contrôle échographique.
Les soins et la physiothérapie locale pratiqués par un kinésithérapeute sont incontournables mais massages transverses profonds (MTP) et ondes de choc sont très agressifs. Ils ne peuvent donc être conseillés systématiquement. Les étirements des chaines musculaires latérales et antérieures doivent être pratiqués très régulièrement et selon différents angles de flexion de hanche et de genou. Le renforcement des moyens fessiers et des abducteurs de hanche est essentiel pour stabiliser le bassin sur le plan horizontal. Un travail de renforcement à tous les modes doit donc être systématiquement entrepris, compris et poursuivi. Différents exercices de stabilisation des membres inférieurs, du bassin et du tronc seront mis en place par le kinésithérapeute dans le cadre d’un travail global d’équilibre en premier lieu à l’appui unipodal, puis à la descente des escaliers puis lors des sauts et de la course.
Syndrome de la bandelette ilio-tibiale : les conseils du médecin du sport
- Le syndrome de la bandelette ilio-tibiale est fréquent chez les coureurs à pied. Il est parfois très difficile à prendre en charge et à faire disparaitre car certaines formes sont chroniques et résistent à tous les traitements.
- La biomécanique de la course à pied est une fragile mécanique de précision. Attention aux allongements des durées des séances ou des distances de compétitions, aux changements de surface, au changement du profil ou du type de course, aux changements de chaussure.
- La douleur n’est pas d’origine tendineuse mais s’apparente à une compression vasculaire et/ou neurologique. Evitez d’agresser la face externe de votre genou par des sorties qui vont déclencher la douleur ou par des massages répétés et des ondes de choc, vous risquez d’entretenir les phénomènes douloureux.
- C’est bien la course à pied et l’appui axial, unipodal et répétitif qui est responsable du déclenchement de la douleur. En cas de syndrome de la bandelette, pratiquez les sports qui ne déclenchent pas de douleurs : vélo, natation, sports collectifs, tennis, etc.
- L’échographie est l’examen radiologique de première intention. Si cette échographie ne montre pas de signes évidents de syndrome de la bandelette ilio-tibiale, l’IRM pourra être envisagée a la recherche d’autres atteintes osseuses ou cartilagineuses du genou, et notamment de la rotule, qui peuvent donner les mêmes signes douloureux.
- L’analyse des appuis dynamiques à la course est incontournable. Elle peut se faire sur tapis roulant ou bien sur le terrain de sport. Un enregistrement vidéo avec lecture différée devrait toujours être possible. Une analyse pluridisciplinaire (podologue, kiné, médecin, entraineur, coureur…) permettra de mettre en place une stratégie de rééducation, de renforcement musculaire et de modification de la foulée.
- Jacques Pruvost